O processo reprodutivo na espécie humana é altamente ineficaz quando comparado com outras espécies animais, tendo uma taxa de gestação por ciclo de apenas 20% em média. No entanto, a maioria dos casais engravidam nos primeiros meses de tentativa e após 36 meses em busca da gestação, 2/3 dos casais atingem seu objetivo. Porém, a fecundidade da mulher diminui gradualmente a partir dos 35 anos, passando de uma fecundidade mensal de 8% aos 35 anos para apenas 3% aos 38 anos. Abordaremos aqui o processo de fisiologia da reprodução humana.
Função Hipotalâmica
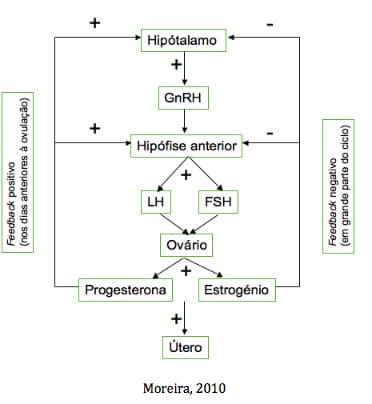
O hipotálamo, localizado no assoalho e paredes laterais do terceiro ventrículo, é uma glândula responsável pela produção e liberação pulsátil do hormônio liberador das gonadotrofinas (GnRH), sendo este hormônio responsável portanto pela ativação da produção hipofisária de hormônio folículo-estimulante (FSH) e hormônio luteinizante (LH). A produção de GnRH é controlada por feixes neuronais cerebrais e também por informações de retroalimentação advindas do ovário.
A produção de progesterona pelo ovário exerce feedback negativo sobre a liberação de GnRH assim como a produção de estrogênio. Por outro lado, o estrogênio está em níveis muitos elevados (ultrapassando cerca de 200 pg/ml) e se mantém assim por mais de 50 horas é que ele exerce um feedback positivo, induzindo assim a ovulação. No entanto, com o avançar da idade, o hipotálamo perde gradativamente a sensibilidade aos esteroides sexuais.
Função Hipofisária
A glândula pituitária ou hipófise encontra-se na sela túrcica e comunica-se com o hipotálamo através da haste hipofisária. Sua porção anterior, a adeno-hipófise, é produtora de gonadotrofinas, o FSH e o LH, prolactina (PRL), hormônio do crescimento (GH), hormônio adrenocorticotrófico (ACTH) e hormônio estimulante da tireóide (TSH). Já sua porção posterior, a neuro-hipófise, é responsável pela secreção da ocitocina e vasopressina, produzidas no hipotálamo. A produção de FSH e LH pela hipófise, que também ocorre em pulsos, é controlada pela liberação pulsátil do GnRH e também pelos esteroides sexuais (figura 1). O FSH e o LH induzem a produção de estrogênio e progesterona pelos ovários.
Função Ovariana
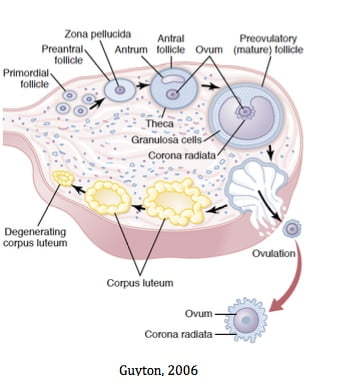
A mulher nasce com um número determinado de folículos nos ovários, cerca de 1 a 2 milhões e, desde o nascimento, vai apresentando uma perda diária de folículos. Desse modo, quando há o início da vida reprodutiva, existem cerca de 500 mil folículos e a cada ciclo são perdidos cerca de 1.000 folículos.
Os ciclos menstruais acontecem em três fases sucessivas: folicular, ovulatória e lútea e, existem duas mudanças fundamentais durante o ciclo menstrual: a liberação de um óvulo maduro para um possível encontro com o espermatozoide e a preparação endometrial para uma possível recepção de um embrião.
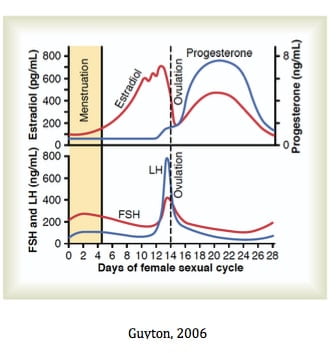
A figura 2 mostra as variações em concentrações hormonais durante o ciclo menstrual.
Fase Folicular
O crescimento folicular é o resultado da ação do eixo hipotálamo-hipófisário-ovariano sobre as células da granulosa e células da teca dos folículos selecionados a cada ciclo. Para tanto, o aumento dos níveis de FSH e LH do ciclo anterior, no início da fase folicular, estimula as células da granulosa ao desenvolvimento por mitose dos folículos periovulatórios. Durante o desenvolvimento do feto feminino, folículos surgem do epitélio germinativo existente na superfície dos ovários e migram para o córtex ovariano.
Cada folículo primordial fica circundado por 1 camada de células do tecido estromal, chamadas células da granulosa. O desenvolvimento destes folículos durante a infância fica bloqueado na fase de prófase da divisão meiótica, pela presença do fator inibitório do crescimento oocitário e, na puberdade, quando o FSH e o LH começam a ser secretados, ocorre o retorno do desenvolvimento folicular. O primeiro estágio de desenvolvimento é o crescimento do folículo e depois a formação de novas camadas de células da granulosa. Esses folículos são chamados de folículos primários ou pré-antrais.
Desenvolvimento dos folículos
Durante os primeiros dias de cada ciclo menstrual, as gonadotrofinas, principalmente o FSH, induz o crescimento dos folículos primários, desenvolvimento de mais camadas de células da granulosa e surgimento de uma nova camada de células: as células da teca, responsáveis pela produção de estrogênio e progesterona. Sendo assim, esse crescimento inicial dá origem aos folículos antrais e mais tardiamente aos folículos vesicais.
Nas células da granulosa, através do estímulo do FSH, a enzima aromatase transforma a androstenediona em estrona e a testosterona em estradiol. Tais estrogênios induzem a formação de mais receptores de FSH nestas células, incrementando a atividade mitogênica local e favorecendo o crescimento do folículo. O FSH induz o aparecimento de receptores para LH nas células da teca e o LH, por sua vez, induz à produção de testosterona e androstenediona, através da captação e clivagem do colesterol, o que consequentemente, faz elevar os níveis de estrogênios. Desse modo, o folículo dominante vai surgindo, pois os estrogênios, por feed-back negativo hipotálamo-hipofisário, inibem a produção de FSH, o que impede a maturação dos folículos menores, levando-os à atresia. Antes da ovulação, o núcleo do oócito divide-se por meiose e o primeiro corpúsculo polar é expelido do núcleo, levando consigo 23 cromossomos. Desse modo, o oócito torna-se haploide.
Durante esta fase, o endométrio, sob efeito do estrogênio, prolifera e fica bastante vascularizado, preparando-se para a nidação. Além disso, as glândulas endometriais produzem uma secreção mucóide para facilitar a ascendência dos espermatozoides.
Fase Ovulatória
O estrogênio juntamente com o FSH e LH induzem a maturação do folículo dominante ou folículo de Graaf. Nesse momento, o estradiol encontra-se em níveis bastante altos, o que faz um feed-back positivo no eixo hipotálamo-hipófise, estimulando a produção de LH. Sendo assim, a maturação do folículo representa o reinício da meiose do oócito, a mucificação e expansão do cúmulos oóforo e finalmente, através da produção de enzimas proteolíticas induzidas principalmente pelo pico de LH, a ruptura da parede folicular com liberação do óvulo (figura 3).
Fase Lútea
O endométrio nesta fase, sob efeito da progesterona, torna-se ainda mais espesso e vascularizado, preparando-se para uma possível nidação.
As células da teca e da granulosa luteinizadas, dão origem ao corpo lúteo. Neste momento, as células da granulosa encontram-se hipertrofiadas e vacuolizadas e no corpo lúteo há aumento da vascularização, além de grande depósito de colesterol. Já as células da teca são as responsáveis, neste momento, pela transformação de colesterol em pregnenolona e desta em progesterona, em resposta à produção de LH e prolactina.
O corpo lúteo também produz um hormônio chamado inibina, responsável pela inibição da produção de FSH. Consequentemente, com a queda do FSH e do LH pela produção de inibina, progesterona e estrogênio, em cerca de 12 dias, caso não ocorra uma gestação, o corpo lúteo involui e degenera. Em seguida, cerca de 2 dias após, o endométrio também se degenera e a menstruação começa. Com a queda dos níveis de progesterona e inibina pela involução do corpo lúteo, as gonadotrofinas voltam a aumentar seus níveis, estimulando o desenvolvimento de novos folículos.
O papel do endométrio
O endométrio tem um papel fundamental na implantação embrionária e o mesmo fica receptivo para a implantação do blastocisto por um tempo limitado que chamamos de “janela de oportunidade”. Nesse período ocorre a decidualização do endométrio. Apesar do mecanismo de receptividade ainda não ser totalmente compreendido, está bem documentado que durante o período peri-implantacional, uma série de eventos fisiológicos ocorrem e mudam a morfologia endometrial e a expressão gênica daquele tecido, fazendo com que haja mudança nos gradientes iônicos, no pH local, na contração muscular, na proliferação celular e na transmissão de sinais neuronais. Os estrógenos e a progesterona assim como os fatores de crescimento também estão associados a essas mudanças.
O período fértil
O óvulo, após ser expelido do ovário, mantém-se viável por cerca de 24 a 48 horas. Já os espermatozoides podem sobreviver no trato reprodutivo feminino por até 4 a 5 dias. Sabe-se que a ovulação ocorre cerca de 14 dias antes da menstruação seguinte. Portanto, para entendermos qual o período fértil, subtraímos 14 dias da periodicidade do ciclo menstrual. Por exemplo, um ciclo com periodicidade de 28 dias, terá como dia provável para ovulação, o 14o dia; um ciclo com 32 dias, terá como dia provável o 18o dia. Porém, nesse cálculo temos que levar em consideração que o período fértil varia de 3 dias antes do dia da ovulação a cerca de 3 dias depois.
A fertilização
Quando ocorre a ovulação, o óvulo coberto por várias camadas de células da granulosa – a coroa radiata – é expelido na cavidade abdominal e através do trabalho de ventosas da fímbrias tubárias, o óvulo é então levado para o interior da tuba.
Após a ejaculação do sêmen no interior da vagina, os espermatozoides são levados por 5 a 10 minutos ao interior da cavidade uterina e assim para o interior da tuba de Falópio mais comumente na região ampular. Essa ascensão seminal é facilitada por contrações uterinas induzidas pelas ocitocinas produzidas com o orgasmo feminino e também pelas prostaglandinas presentes no sêmen.
Ao encontrar o óvulo, o espermatozoide penetra a coroa radiata e posteriormente a zona pelúcida que também envolve o óvulo. Antes da fertilização, o óvulo passa por uma segunda divisão meiótica, liberando mais um corpúsculo polar e mantendo-se haploide, com 23 cromossomos, sendo um deles o cromossomo sexual “X”. Ao entrar no óvulo, os 23 cromossomos do prónucleo masculino alinham-se aos cromossomos do pró-núcleo feminino e ocorre então a fertilização, com o surgimento do zigoto. Portanto, o zigoto contém 23 pares de cromossomos.
As tubas possuem epitélio ciliado além de realizar produção de uma secreção fluida que facilita o transporte do embrião para o útero. Desse modo, o embrião chega ao útero, comumente em fase de blastocisto, já apresentando células trofoblásticas com secreção de enzimas proteolíticas e implanta-se no endométrio ao digerir as células da camada endometrial adjacente. Por sua vez, o endométrio decidualizado, rico em glicogênio, protéinas e lipídeos e sob efeito da progesterona, nutre o blastocisto. Sendo assim, por até 8 semanas, essa nutrição via endometrial é realizada, até a placenta gradualmente substituir a decídua nesta função.
Referências bibliográfias:
Ruan YC, Chen H, Chan HC. Ion channels in the endometrium: regulation of endometrial receptivity and embryo implantation. Human Reproduction Update, Vol.20, No.4 pp. 517–529, 2014. Guyton AC and Hall JE. Female Physiology Before Pregnancy and Female Hormones. In: Textbook of Physiology. Elsevier. 11a edição. p. 1011-1026. Pennsylvania. 2006.
Guyton AC and Hall JE. Female Pregnancy and Lactation. In: Textbook of Physiology. Elsevier. 11a edição. p. 1027-1041. Pennsylvania. 2006.
Gallego MAP. Anatomia e Fisiologia e la función ovárica. In: Esterilidad Femenina – Máster en Reproducción Humana. p.1-11. Madrid. 2014.
Medeiros SF. Fisiologia da Reprodução. In: Tratado de Reprodução Assistida. Sociedade Brasileira de Reprodução Humana. 2a edição. p. 11-24. São Paulo. 2011.